
ภาพประกอบ: Shhhh
ต่อเนื่องมาตั้งแต่ครั้งรัฐธรรมนูญฉบับ ‘มีชัย’ หรือฉบับลงประชามติ ที่กลุ่มนักเคลื่อนไหวประเด็นสาธารณสุขได้ออกมาตั้งคำถามว่า การแก้ไข พ.ร.บ.หลักประกันสุขภาพแห่งชาติ พ.ศ. 2545 จะทำให้เกิดการเปลี่ยนแปลงทั้งด้านหลักการ การทำงาน และสุดท้าย จะส่งผลถึงการเข้ารับสิทธิการรักษาพยาบาลอย่างไรบ้าง?
ถามให้ตรงประเด็น 30 บาทจะถูกล้ม และเราจะเดิน (ถอยหลัง) ไปสู่ระบบ ‘ร่วมจ่าย’ อีกครั้งหรือไม่?
ในชั้นต้น ‘ระบบบัตรทอง’ หรือ ‘30 บาท’ จะไม่ถูกล้ม แต่การแก้กฎหมายหลักประกันสุขภาพนี้ อาจก่อให้เกิดประโยชน์ทับซ้อนและการล้วงลูกระหว่างคนทำงานเชิงนโยบาย ซึ่งนักสิทธิด้านสาธาณสุขคาดการณ์ในกรณีแย่ที่สุดว่า ‘การเข้าถึงยาที่ดีและแพง’ ของประชาชนจะเป็นไปได้ยากขึ้นหรือไม่ และเท่านี้ก็เพียงพอที่อาจทำให้ประชาชนกลัวการล้มละลายที่มาพร้อมกับความเจ็บไข้ของตัวเองและญาติพี่น้อง…ก็ได้
จึงเป็นที่มาในการเคลื่อนไหวของเครือข่าย ‘กลุ่มคนรักหลักประกันสุขภาพ’ ที่ออกมาเชิญชวนประชาชนให้ร่วมกันจับตาว่า การแก้ไขกฎหมายบัตรทองจะเป็นไปในรูปแบบใดและจะก่อให้เกิดผลกระทบอะไรตามมา
บรรทัดถัดจากนี้คือ ประเด็นข้อสงสัยที่กลุ่มคนรักหลักประกันสุขภาพชวนตั้งคำถาม
18 พฤษภาคม 2560
กลุ่มคนรักหลักประกันสุขภาพ ยื่นจดหมายถึงรัฐมนตรีว่าการกระทรวงสาธารณสุข ขอให้ยุติกระบวนการแก้ พ.ร.บ.หลักประกันสุขภาพแห่งชาติ พ.ศ. 2545 ที่ทำลายหลักการและล้าหลัง
6 มิถุนายน 2560
ยื่นจดหมายถึงนายกรัฐมนตรี ให้ทบทวนการแก้ไขกฎหมายที่ทำลายหลักการระบบหลักประกันสุขภาพแห่งชาติ
หลักการสำคัญของระบบหลักประกันสุขภาพแห่งชาติ
- หลักการมาตรฐานการรักษาเดียวกันของทุกกองทุน (สวัสดิการข้าราชการ ประกันสังคม บัตรทอง รวมกองทุนคืนสิทธิ กองทุนบัตรสุขภาพแรงงาน)
- หลักการการแยก ‘ผู้จัดบริการ’ และ ‘ผู้ซื้อบริการ’
- หลักการครอบคลุมประชากรทุกคน โดยเฉพาะกลุ่มผู้รอพิสูจน์สถานะบุคคล
- หลักการหาเงินเพิ่มเติมจากกำไรการซื้อขายหุ้นในตลาดหลักทรัพย์ เพื่อสนับสนุนระบบหลักประกันสุขภาพแห่งชาติและยุติการร่วมจ่าย ณ หน่วยบริการ
- หลักการการมีส่วนร่วมขององค์กรปกครองส่วนท้องถิ่น ภาคประชาชน ในการร่วมจัดบริการ ร่วมให้บริการด้านสาธารณสุข (มีสิทธิในการจัดบริการที่เป็นช่องว่าง) นิยามเรื่องการมีส่วนร่วมของภาคประชาชนให้มีความชัดเจน และสามารถสนับสนุนภาคประชาชนในการทำงานส่งเสริมป้องกันโรค ร่วมให้บริการ ตามประกาศ สธ. ตามคำสั่ง คสช.ที่ 37/59 (ม.44)
- หลักการบริการสาธารณสุขใกล้บ้านใกล้ใจ
- หลักการมีส่วนร่วมทุกฝ่ายอย่างสมดุล เพื่อให้คณะกรรมการมีความไว้วางใจซึ่งกันและกัน (Trust) และเพิ่มประสิทธิภาพในการบริหารระบบหลักประกันสุขภาพแห่งชาติ
- เพิ่มหลักการเรื่องลดการฟ้องคดี เยียวยาความเสียหายที่เกิดขึ้นจากการรับบริการ
ตามที่มีกระบวนการปรับปรุงแก้ไข พ.ร.บ.หลักประกันสุขภาพแห่งชาติ พ.ศ. 2545 ให้สอดรับกับคำสั่งคณะรักษาความสงบแห่งชาติ (คสช.) ตามมาตรา 44 เพื่อปลดล็อคปัญหาการดำเนินงานที่ผ่านมาของ สปสช. โดยการหารือร่วมกันระหว่างกระทรวงยุติธรรม (ยธ.) กระทรวงการคลัง และกระทรวงสาธารณสุข (สธ.) ซึ่งทาง ยธ. ได้มอบให้ สธ. เป็นผู้ดำเนินการ
ต่อมา รมว.สธ.ได้มีการตั้งคณะทำงานเพื่อแก้กฎหมาย โดยแต่งตั้ง นายวรากรณ์ สามโกเศศ เป็นประธานคณะทำงานฯ มีตัวแทนภาคประชาชนเพียง 2 คน จากสัดส่วนคณะอนุกรรมการ 27 คน
จากการติดตามการแก้กฎหมายหลักประกันสุขภาพแห่งชาติอย่างใกล้ชิด พบว่า มีประเด็นในการแก้กฎหมายหลายประเด็นที่ทำลายหลักการของกฎหมายเดิม ไม่สอดคล้องกับยุทธศาสตร์ประเทศ และกระทรวงสาธารณสุขขาดเหตุผลรองรับว่า ปรับปรุงแล้วประชาชนจะได้ประโยชน์เพิ่มขึ้นอย่างไร ขาดหลักฐานเชิงประจักษ์ในการสนับสนุนการแก้กฎหมาย ไม่แก้ปัญหาของระบบหลักประกันสุขภาพในปัจจุบันตามแนวทางคำสั่งที่ 37/59 ซึ่งอาจส่งผลให้ประสิทธิภาพในการบริหารระบบหลักประกันสุขภาพแห่งชาติสูญเสียไป
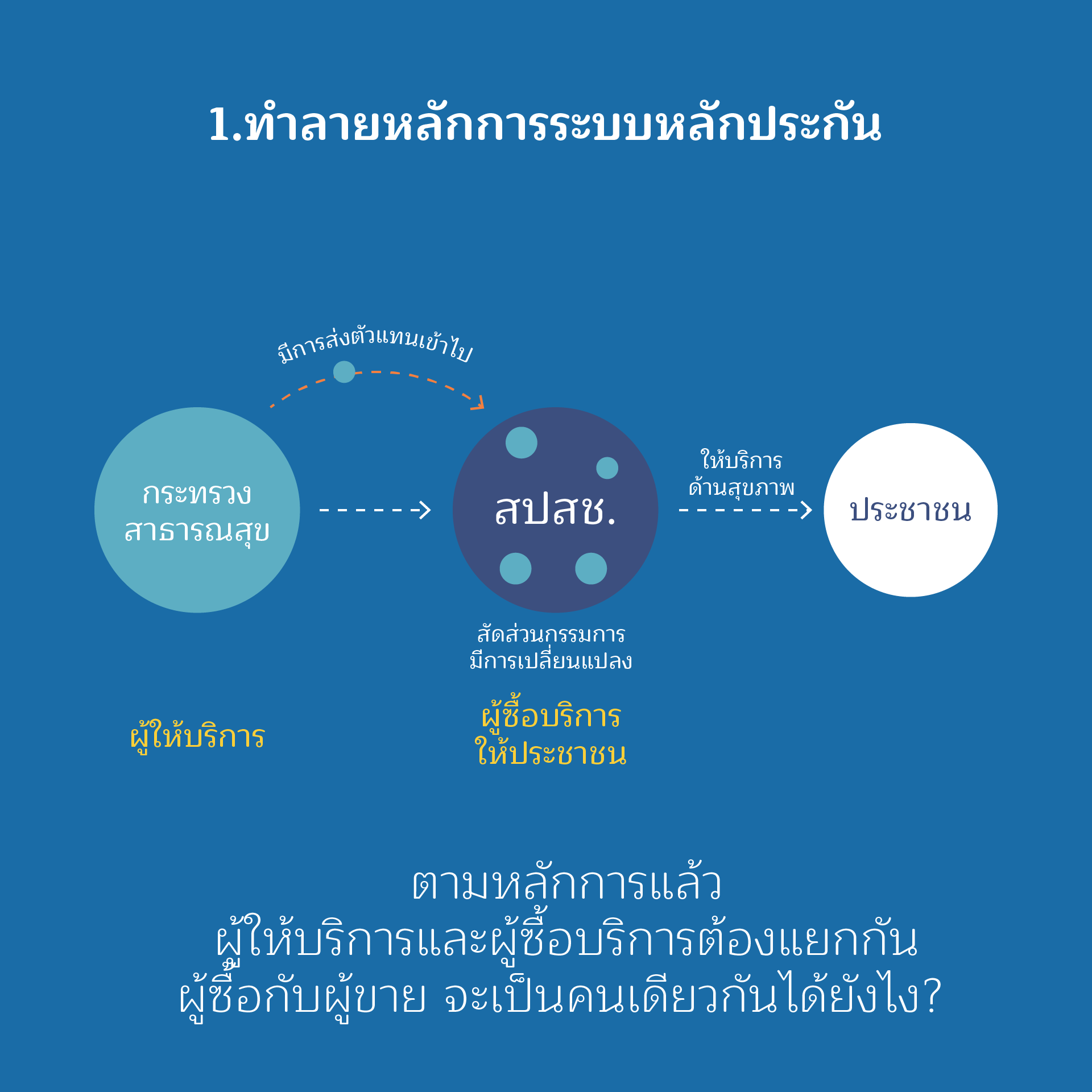
ประเด็นที่ 1
ทำลายหลักการระบบหลักประกัน
หลักการหรือเจตนารมณ์ของกฎหมายหลักประกันสุขภาพคือ “การจัดระบบการให้บริการสาธารณสุขที่จำเป็นต่อสุขภาพและการดำรงชีวิตให้มีการรักษาพยาบาลที่มีมาตรฐาน โดยมีองค์กรกำกับดูแลซึ่งจะดำเนินการโดยการมีส่วนร่วมกันระหว่างภาครัฐและภาคประชาชน เพื่อจัดการให้มีระบบการรักษาพยาบาลที่มีประสิทธิภาพทั้งประเทศ และให้ประชาชนชาวไทยมีสิทธิได้รับการบริการสาธารณสุขที่มีมาตรฐานด้วยกันทุกคน นอกจากนี้ เนื่องจากในปัจจุบันระบบการให้ความช่วยเหลือในด้านการรักษาพยาบาลได้มีอยู่หลายระบบ ทำให้มีการเบิกจ่ายเงินซ้ำซ้อนกัน จึงสมควรนำระบบการช่วยเหลือดังกล่าวมาจัดการรวมกันเพื่อลดค่าใช้จ่ายในภาพรวมในด้านสาธารณสุขมิให้เกิดการซ้ำซ้อนดังกล่าว และจัดระบบใหม่ให้มีประสิทธิภาพยิ่งขึ้น”
หลักการดังกล่าว มีความชัดเจนว่า การดำเนินการสร้างระบบหลักประกันสุขภาพ จะทำร่วมกันระหว่างภาครัฐ และภาคประชาชน ซึ่งสะท้อนในสัดส่วนของคณะกรรมการหลักประกันสุขภาพถ้วนหน้า แต่การแก้กฎหมาย กลับมีแนวโน้มในการเอื้อประโยชน์แก่ผู้จัดบริการ เช่น การเพิ่มสัดส่วนของกรรมการหลักประกันสุขภาพในสัดส่วนของวิชาชีพ การเสนอให้ปลัดกระทรวงสาธารณสุขเป็นรองประธานคณะกรรมการ ซึ่งเท่ากับเป็นการทำลายหลักการสมดุลและการแยกบทบาทระหว่างผู้ซื้อบริการและผู้ให้บริการ การแก้ในประเด็นนี้ส่อให้เห็นเจตนาที่จะปล่อยให้ฝ่ายผู้จัดบริการเข้ามาแทรกแซง มีผลประโยชน์ทับซ้อน มีอำนาจในการกำหนดด้านการเงินที่ต้องจ่ายให้กับหน่วยบริการผิดหลักธรรมาภิบาลอย่างร้ายแรง
รวมทั้งในปัจจุบันกระทรวงสาธารณสุขได้แผ่อิทธิพลในการกำหนดการบริหารการเงิน ผ่านคณะกรรมการ 7×7 หรือ 5×5 ซึ่งไม่มีผู้แทนภาคประชาชนเข้าไปมีส่วนร่วม เป็นการกระทำที่ไม่เคารพหลักการสำคัญและเพิกเฉยต่อเจตนารมณ์ของกฎหมาย
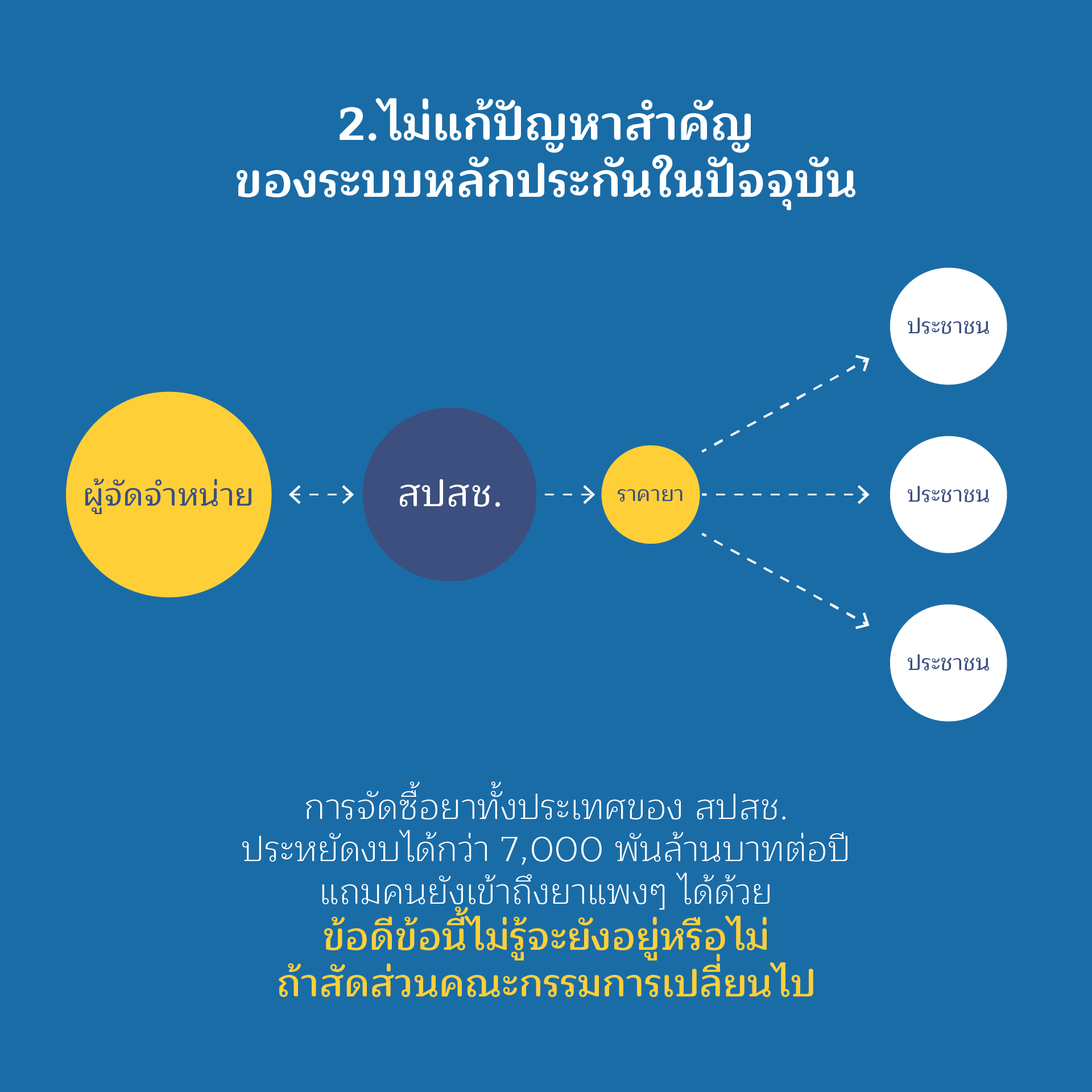
ประเด็นที่ 2
ไม่แก้ปัญหาสำคัญของระบบหลักประกันในปัจจุบัน
คณะกรรมการหลักประกันสุขภาพ มีมติให้สำนักงานหลักประกันสุขภาพแห่งชาติ จัดซื้อยาและเวชภัณฑ์ที่จำเป็นหรือมีราคาแพง จนเป็นอุปสรรคในการเข้าถึงยาของประชาชนที่เป็นโรคที่มีค่าใช้จ่ายสูง เช่น ยารักษาโรคมะเร็ง ยาละลายลิ่มเลือด ยากำพร้า ยาต้านพิษ ฯลฯ โดยมีการจัดซื้อผ่านองค์การเภสัชกรรม ซึ่งเป็นหน่วยงานภาครัฐในลักษณะการจัดซื้อรวมอย่างต่อเนื่องมากว่า 10 ปี ครอบคลุมเพียงร้อยละ 4.9 ของปริมาณยาที่มีการใช้ทั้งหมด ประหยัดงบประมาณของประเทศได้มากกว่าแสนล้านบาท ช่วยเพิ่มประสิทธิภาพในการเข้าถึงยาที่จำเป็นของประชาชน หรือกลุ่มเฉพาะ เช่น ไตวาย หรือผู้ติดเชื้อเอชไอวีเอดส์ เป็นต้น
เหตุที่คณะกรรมการมีมติให้ สปสช.ดำเนินการ ก็เนื่องจากปัญหาที่พบในอดีต ผู้ป่วยหลายรายไม่สามารถเข้าถึงยาที่จำเป็น เช่น ยาต้านไวรัส เพราะโรงพยาบาลไม่ได้สำรองยาไว้ เนื่องจากมีราคาแพง คณะกรรมการจึงมีมติให้สำนักงานบริหารจัดการ โดยปรับการชดเชยเป็นเงิน มาเป็นการชดเชยเป็นยาในปี 2552 เป็นต้นมา และเพิ่มกลุ่มยาที่มีปัญหาในการเข้าถึง เป็นสิทธิประโยชน์สำหรับผู้ป่วยได้เป็นระยะ ได้แก่ กลุ่มยาบัญชี จ(2) ยากำพร้า และยาต้านพิษ
ทั้งที่มีข้อมูลเชิงประจักษ์ถึงประโยชน์ในการดำเนินการจัดซื้อยาของ สปสช. แต่การแก้ไขกฎหมาย กลับไม่มีการจัดทำข้อเสนอให้เพิ่มอำนาจการจัดซื้อยา และกลับมีความต้องการเพิ่มบทบาทให้กระทรวงสาธารณสุขจัดซื้อรวมให้แก่โรงพยาบาลแทนการมอบให้ สปสช. ดำเนินการดังในอดีต การจัดหายาของกระทรวงสาธารณสุข เน้นนำรายการยา Top Ten ที่แต่ละโรงพยาบาลใช้ มาจัดหาร่วมกัน การประมูลหรือการต่อรองที่เกิดขึ้น สามารถทำให้ราคายาลดลงไม่เกิน 5% จากประสบการณ์ที่ผ่านมา ส่วนใหญ่จะลดลงเท่ากับโรงพยาบาลที่มีราคาต่ำสุดขณะนั้นเท่านั้น ขณะที่การจัดหายาโดย สปสช. เป็นการจัดหายาที่มีราคาแพง ยาที่เป็นภาระของโรงพยาบาลหรือผู้ป่วย และเป็นการจัดหาแบบมีการประกันปริมาณยาที่จัดหา ทำให้มีโอกาสต่อรองกับผู้จำหน่ายได้มากขึ้น ราคายาโดยเฉลี่ยจึงสามารถต่อรองให้ลดลงได้มากกว่า 60-70% ทำให้ผู้ป่วยสามารถเข้าถึงยาได้มากขึ้นภายใต้งบประมาณที่จำกัด
ตัวอย่างเช่น สปสช. สามารถต่อรองราคายานิโลทินิบ (nilotinib) จากราคาเดิม 21,227.73 บาทต่อกล่อง เป็นราคาเพียงกล่องละ 3,537 บาทต่อกล่อง หรือซื้อ 2 แถม 10 พร้อมทั้งปัจจุบันผู้ป่วยบัตรทองได้รับการบริจาคยาอิมาทินิบ (imatinib) จากบริษัทเดียวกันเป็นมูลค่าสูงถึง 400 ล้านบาทต่อปีโดยประมาณ
หรือยา Dasatinib 50 mg และ 70 mg ราคาที่เข้าบัญชียาหลักแห่งชาติ ราคาขวดละ 113,156.35 บาท และ 158,417.80 บาท ระหว่างปีมีผู้ป่วยมากขึ้น อัตราการใช้ยามากขึ้น สปสช. ร่วมกับองค์การเภสัชกรรมสามารถเรียกบริษัทมาต่อรองราคา เพื่อให้มียาเพียงพอภายใต้งบประมาณที่จำกัดในปีนั้นได้ โดยมีราคาลดลงเป็น 94,296.96 บาท และ 132,014.83 บาท นี่เป็นตัวอย่างของการทำงานที่มีความรวดเร็วและคล่องตัวกว่าการทำงานของกระทรวง
ปัจจุบันมียาหลายตัวที่เกิดปัญหาขาดแคลนมีราคายาสูง เช่น ปัญหาการขาด HRIG ปัญหาการขาดยา BCG High dose (สำหรับมะเร็งกระเพาะปัสสาวะ) การขาด Hepatitis B immunoglobulin หรือ สปสช. สามารถต่อรองยา peginterferon จากราคาตลาด 8,000-10,000 บาทต่อเข็ม ไม่รวม ribavirin เหลือเพียง 3.50 บาทต่อเข็ม รวม ribavirin ด้วย
ที่ผ่านมา สปสช. ดำเนินการในรูปของคณะกรรมการ และมีการตรวจสอบหลายชั้น แม้หน่วยตรวจสอบที่เกี่ยวข้อง ทั้ง สตง. ปปท. ปปช. คตร. จะเข้ามาตรวจสอบ ก็พบว่าเป็นการดำเนินการด้วยความโปร่งใส ไม่พบการทุจริต ต่างกับกระทรวงสาธารณสุขที่เคยมีปัญหาการทุจริตยา จนทำให้อดีตรัฐมนตรีว่าการกระทรวงสาธารณสุขติดคุกมาแล้ว
คำถามสำคัญคือ หากกระทรวงสาธารณสุขไม่สามารถต่อรองราคาได้เท่ากับที่ สปสช. ดำเนินการ จะส่งผลกระทบต่อการเข้าถึงยาที่มีความจำเป็นของประชาชนโดยตรง เพราะข้อจำกัดด้านงบประมาณที่ได้รับจากรัฐบาล ย่อมทำให้จัดหายาได้ในจำนวนที่ลดลง หรือถ้าจะให้ประชาชนได้รับยาได้เท่าเดิม รัฐบาลก็จะต้องจัดสรรงบประมาณให้เพิ่มขึ้น แต่หากไม่สามารถทำได้ทั้งสองอย่าง ความเดือดร้อนก็จะตกแก่ประชาชนอย่างหลีกเลี่ยงไม่ได้ และใครควรเป็นผู้รับผิดชอบ
การแก้ไขปัญหาข้อนี้ ทำได้ง่ายมาก เพียงเพิ่มอำนาจในการจัดหายา เวชภัณฑ์ และเครื่องมือแพทย์ที่จำเป็นภายใต้มติคณะกรรมการหลักประกันสุขภาพแห่งชาติ โดยเขียนเพิ่มเติมลงไปในกฎหมาย เป็นมาตรา 46/2 ว่า “หน่วยบริการและเครือข่ายหน่วยบริการตามมาตรา และหน่วยบริการที่รับการส่งต่อผู้รับบริการ มีสิทธิได้รับยา เวชภัณฑ์ อวัยวะเทียม และค่าอุปกรณ์ทางการแพทย์ เฉพาะกรณีจำเป็น ประหยัด และมีประสิทธิภาพมากกว่าการจ่ายเป็นค่าใช้จ่ายเพื่อบริการสาธารณสุข ทั้งนี้ตามหลักเกณฑ์ วิธีการ และเงื่อนไขที่คณะกรรมการกำหนด”
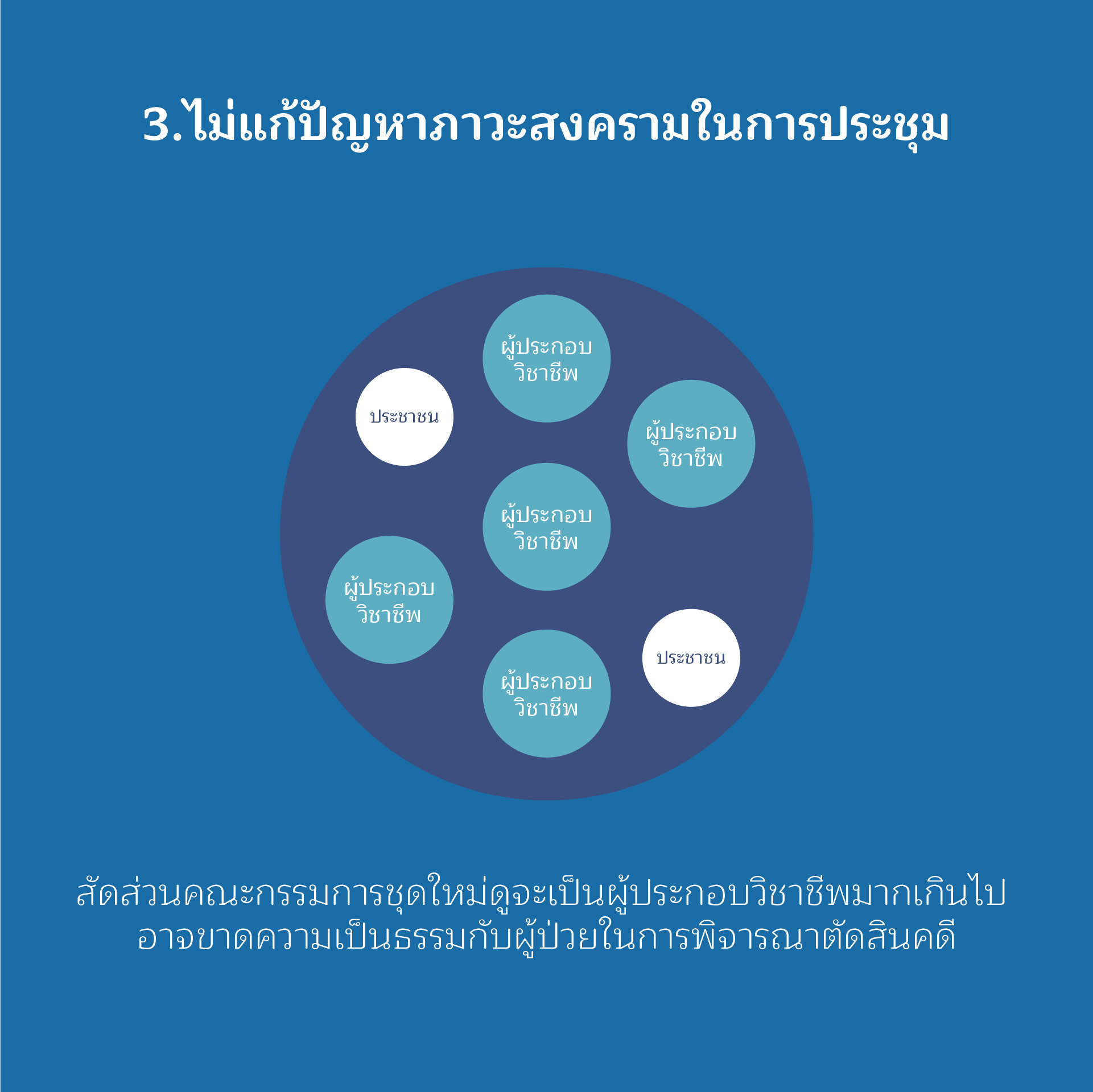
ประเด็นที่ 3
ไม่แก้ปัญหาภาวะสงครามในการประชุม
มีการเพิ่มสัดส่วนผู้ประกอบวิชาชีพเพิ่มขึ้นในคณะกรรมการควบคุมคุณภาพและมาตรฐานสาธารณสุข ทำให้มีจำนวนกรรมการรวมมากถึง 43 คน ทั้งที่ปัจจุบันมีจำนวนองค์ประกอบกรรมการแล้วจำนวน 35 คน การเพิ่มจำนวนคณะกรรมการจึงไม่ใช่วิธีการแก้ไขปัญหา เพราะปัญหาอยู่ที่การขาดสมดุลขององค์ประกอบคณะกรรมการควบคุมคุณภาพและมาตรฐานสาธารณสุข
ความเห็นจากคนที่เคยเป็นคณะกรรมการควบคุมฯ ทราบดีว่า คณะกรรมการชุดนี้มีองค์ประกอบที่มาจากผู้ประกอบวิชาชีพมากเกินไป จนขาดความเป็นธรรมกับผู้ป่วยในการพิจารณาตัดสินคดีต่างๆ ต้องใช้การโหวตเพื่อลงมติแทนที่จะพิจารณาด้วยเหตุด้วยผลและข้อเท็จจริง และมีความขัดแย้งเกิดขึ้นบ่อยครั้งในการประชุม

ประเด็นที่ 4
ตัดทิ้งการมีส่วนร่วมของประชาชนในการส่งเสริมสุขภาพ
ทั้งที่มีหลักฐานเชิงประจักษ์จากผลการทำงานของเครือข่ายภาคประชาชนในการสร้างการเข้าถึงบริการสาธารณสุขที่จำเป็น ยกตัวอย่างเช่น การทำให้ปัญหาเอดส์เป็นศูนย์ หรือการริเริ่มของชุมชนในการให้บริการด้านการส่งเสริมสุขภาพป้องกันโรค (Community Led Services) กับกลุ่มเป้าหมาย กลุ่มเปราะบางต่างๆ เป็นต้น
แต่ข้อเสนอการแก้ไขกฎหมายกลับไม่สอดคล้องกับสิ่งที่ปฏิบัติได้และหลักการในปัจจุบัน ซึ่งมีผลงานเป็นที่ประจักษ์ โดยกำหนดให้ระบบหลักประกันสุขภาพไม่สามารถซื้อบริการดูแลรักษา ส่งเสริมป้องกัน ฟื้นฟูบำบัด จากภาคส่วนอื่นๆ ได้ ด้วยการกำหนดให้ระบบหลักประกันสุขภาพต้องส่งเงินให้กับหน่วยบริการหรือองค์กรปกครองส่วนท้องถิ่นเท่านั้น จึงเป็นการลดทอนการมีส่วนร่วมของภาคส่วนอื่นๆ รวมถึงประชาชนในการเข้ามามีส่วนร่วมในระบบบริการทั้งในกองทุนส่งเสริมป้องกันโรค และกองทุนอื่น ในอันที่ช่วยเพิ่มประสิทธิภาพในงานส่งเสริมป้องกันโรค เพราะสุขภาพเป็นของทุกคน จึงควรที่จะต้องส่งเสริมให้ภาคประชาชนเข้ามาช่วยกันจัดการตนเอง

ประเด็นที่ 5
ขัดแย้งแผน 20 ปี กระทรวงสาธารณสุข
การแก้กฎหมายฉบับนี้ไม่ได้นำเจตนารมณ์ของกฎหมายหลักประกันสุขภาพแห่งชาติ ซึ่งเป็นหลักการลดความเหลื่อมล้ำของระบบประกันสุขภาพทั้งสามระบบ มาพิจารณาเพื่อลดความเหลื่อมล้ำของประชาชนในการรับบริการสาธารณสุข ตามยุทธศาสตร์และแผนงานลดความเหลื่อมล้ำของกระทรวงสาธารณสุขแม้แต่น้อย
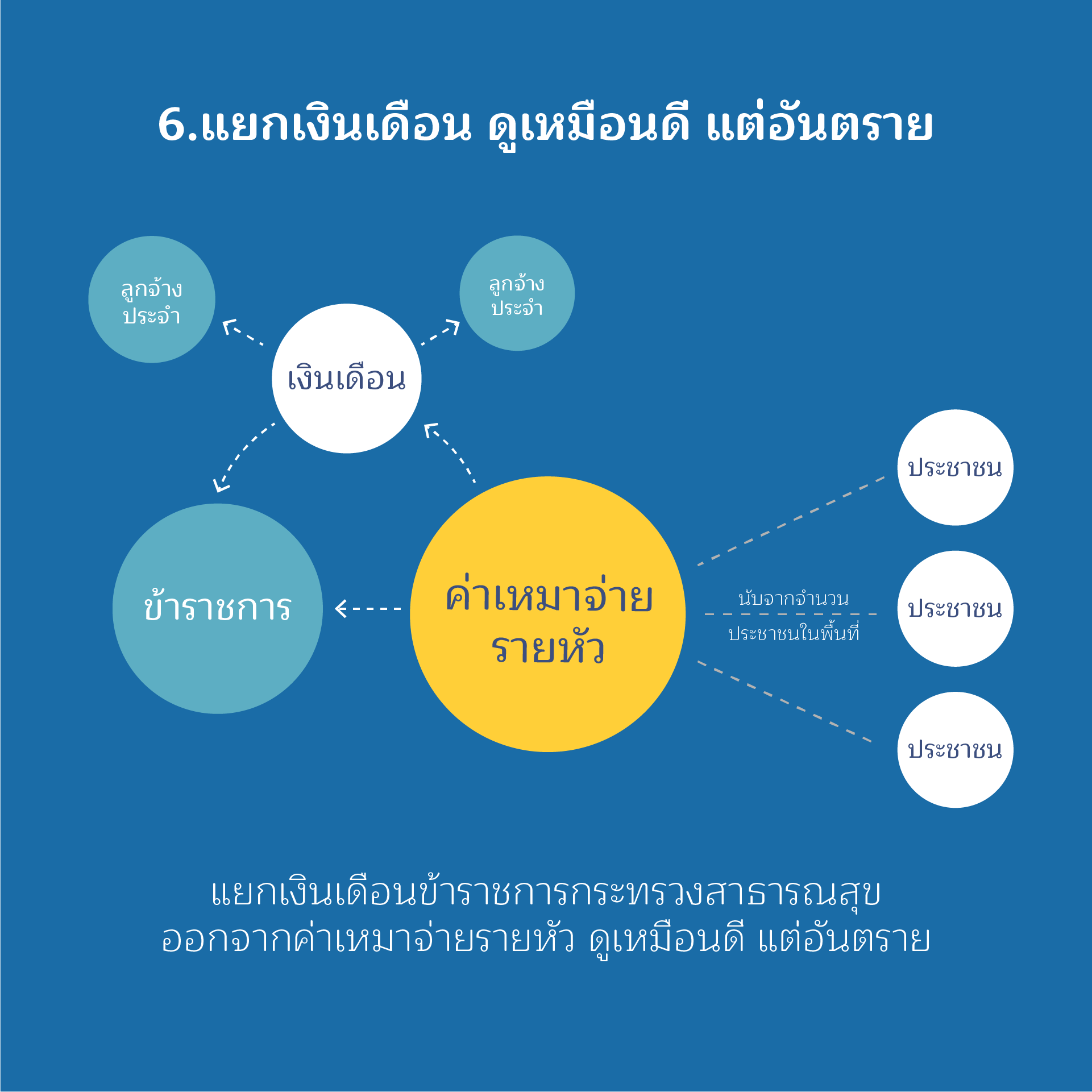
ประเด็นที่ 6
แยกเงินเดือน ดูเหมือนดี แต่อันตราย
เป็นที่ทราบกันว่า หลักการรวมเงินเดือนในงบเหมาจ่ายรายหัว ก็เพื่อต้องการสะท้อนต้นทุนการให้บริการของโรงพยาบาล เพราะเงินเดือนข้าราชการและบุคลากรในโรงพยาบาล ถือเป็นต้นทุนที่สำคัญอย่างหนึ่งในการดำเนินการ ปัญหาสำคัญที่สะท้อนถึงความล้มเหลวในการบริหารบุคลากรคือ การโยกย้ายที่ไม่เป็นธรรม พบว่า มีบุคลากรทางการแพทย์ขอย้ายไปช่วยราชการในโรงพยาบาลที่อยู่ในเมืองหลวง หรืออำเภอเมือง โดยที่ตำแหน่งยังอยู่ในโรงพยาบาลที่อยู่ในพื้นที่ทุรกันดาร ทำให้โรงพยาบาลในเขตทุรกันดารไม่สามารถรับเจ้าหน้าที่เข้าไปทดแทนได้ เพราะไม่มีตำแหน่งว่าง ในขณะที่ยังต้องรับภาระเงินเดือนของเจ้าหน้าที่ที่ย้ายไปอยู่ในพื้นที่ที่ทำงานสบายกว่า เมื่อคนไม่พอ ก็ต้องใช้เงินบำรุงโรงพยาบาลจ้างเจ้าหน้าที่เพิ่ม ปัญหาก็ยิ่งซ้ำเติมมากขึ้นไปอีก
แนวทางการแก้ไขปัญหาที่ถูกต้องคือ การเพิ่มประสิทธิภาพการบริหารจัดการด้านทรัพยากรบุคคลของกระทรวงสาธารณสุข เพื่อจัดคนให้ถูกฝาถูกตัว ไม่เพิ่มภาระต้นทุนให้กับโรงพยาบาลขนาดเล็กหรือโรงพยาบาลทุรกันดาร และเป็นการกระจายทรัพยากรบุคคลเพื่อไปดูแลประชาชนในพื้นที่ห่างไกลหรือพื้นที่ทุรกันดารตามที่ควรจะเป็น ไม่ใช่การนำเงินเดือนออกจากงบเหมาจ่ายรายหัว และหวังเพียงว่าสำนักงบประมาณจะเพิ่มงบประมาณให้

ประเด็นที่ 7
ขัดต่อรัฐธรรมนูญแห่งราชอาณาจักรไทย มาตรา 77
การมีส่วนร่วมภาคประชาชนในการแก้กฎหมาย โดยจำกัดจำนวนกรรมการภาคประชาชนเพียง 2 คน จากสัดส่วนคณะอนุกรรมการ 27 คน ทำให้มีความไม่เป็นธรรม โน้มเอียงไปในทางที่เอื้อประโยชน์ให้กับฝั่งผู้ให้บริการจากกระทรวงสาธารณสุข โดยเฉพาะสัดส่วนของผู้มีส่วนเกี่ยวข้องในแง่ของผู้จัดบริการที่มีมากถึง 7 คน จากคณะทำงาน 27 คน ที่เหลือคือหน่วยราชการที่เกี่ยวข้อง
นอกจากนี้ ฝ่ายเลขานุการไม่ยอมให้คณะอนุกรรมการแก้กฎหมายบัตรทองเสียงส่วนน้อย ใส่ข้อคิดเห็นของเสียงส่วนน้อยใน Concept Paper เพื่อประกอบการประชาพิจารณ์ แม้จะได้ท้วงติงเป็นลายลักษณ์อักษรหลายครั้ง แต่ก็อ้างว่าผู้ใหญ่ในคณะกรรมการไม่เห็นชอบด้วย และนำไปใส่ในตารางการเปรียบเทียบการแก้ไขรายมาตราเพียงฉบับเดียว และในที่สุดก็ไม่ใส่ความเห็นเสียงส่วนน้อยลงในเอกสารที่มีการเผยแพร่ในวงกว้าง ทำให้การรับฟังความเห็นในครั้งนี้มีลักษณะที่ไม่เป็นกลาง เล่นล่อ เอาเถิด ไม่สนใจเสียงจากภาคประชาชนที่เป็นผู้รับบริการโดยตรง
จากเหตุการณ์ข้างต้น สะท้อนถึงความไม่เป็นกลาง ไม่ให้ความสำคัญของการมีส่วนร่วมจากทุกฝ่าย
การแก้ไข พ.ร.บ.หลักประกันฯในครั้งนี้ ยังมีแนวโน้มขัดต่อรัฐธรรมนูญแห่งราชอาณาจักรไทย มาตรา 77 เป็นการดำเนินการที่ไม่คำนึงถึงเจตนารมณ์ที่รัฐธรรมนูญกำหนดว่า การแก้ไขกฎหมายต้องนำไปสู่การเปลี่ยนแปลงที่ดีขึ้น และต้องให้ผู้เกี่ยวข้องทุกภาคส่วนเข้าร่วมในกระบวนการแก้กฎหมายอย่างทั่วถึงและเป็นธรรม ไม่ใช่มีเพียงแค่เวทีรับฟังความเห็นเท่านั้น
ข้อมูล: กลุ่มคนรักหลักประกันสุขภาพ





